Диагностика и лечение альвеококкоза
Лабораторная№5
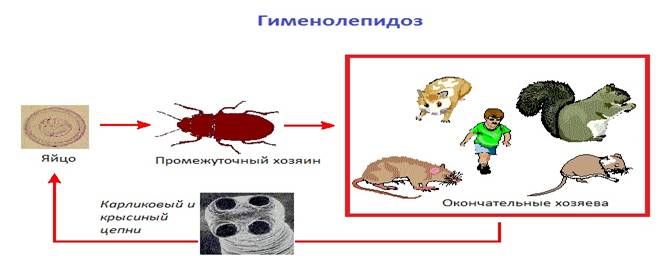
Гименолепидоз
Отряда циклофиллиды (Cyclophyllidea) – карликовым цепнем (Hymenolepis nana) и крысиным цепнем (Hymenolepis diminuta).
Возбудители
Крысиный цепень
 Крысиный цепень под элеронным микроскопом
Крысиный цепень под элеронным микроскопом
Крысиный цепень – это цестод (ленточный червь), инфицирующий в основном грызунов, но иногда может быть диагностирован и у человека. Взрослая особь гельминтов имеет длину от 20 до 60 см, ширину от 2 до 4 мм. Hymenolepis diminuta распространен в различных районах мира и требует членистоногих в качестве промежуточного хозяина. Яйца, поглощаемые членистоногими, развиваются в личинки цистицеркоиды. Грызуны заражаются ими, глотая инфицируемых насекомых (люди могут быть случайно заражены через тот же механизм).
Риск заражения человека крысиным цепнем очень незначительный, так как его основным хозяином являются крыса. Он еще известен, как крысиный солитер. Взрослые особи H. diminuta живут и спариваются в кишечнике крыс. Яйца паразита выходят с фекалиями, которые часто потребляют членистоногие. Оказавшись внутри насекомого, они созревают в цистицеркоид. Эти личинки прорывают свой путь из кишечника насекомого в его кровеносную систему с помощью своих трех пар крючков. Там, они ждут, пока крыса съест этого их первого хозяина и станет при этом вторым. Затем созревают в ней во взрослую форму, начинают откладывать яйца и перезапускают весь цикл.
|
|
|
Крысиный цепень имеет эффективный механизм влияния на жуков. Благодаря чему они предпочитают глотать экскременты крыс, которые содержат яйца паразита, из-за их запаха. Достоверно неизвестно, запах этот выделяют яйца или сами фекалии больного животного. Кроме того крысиный цепень стерилизует самку жука, чтобы та не тратила энергию на размножение. Это дает паразиту возможность сохранить метаболические ресурсы насекомого для своих целей.
Карликовый цепень
 Карликовый цепень под электронным микроскопом
Карликовый цепень под электронным микроскопом
Карликовый цепень – это самый маленький цестод (длина взрослой особи 15-40 мм), паразитирующий в организме человека, и единственный представитель этого класса, не требующий обязательного промежуточного хозяина, так как все стадии способен проходить в основном. Гельминты этого вида являются наиболее распространенной причиной всех цестодных инфекций и встречается во всем мире (чаще всего в районах с умеренным климатом – Африке, Южной Америке, Азии и Европе). Дети болеют гименолепидозом чаще, чем взрослые.
Наиболее распространенными промежуточными хозяевами карликового цепня являются такие насекомые, как мучные жучки и блохи. Когда яйцо попадает в организм окончательного хозяина, оно созревает, и появляется шестикрючная личинка, называемая онкосферой. Она проникает в ворсинки тонкой кишки, где развивается в цистицеркоид.
|
|
|
Передача карликового цепня происходит фекально-оральным путем. А также при случайном попадании в организм насекомого, содержащего цистицеркоид, что случается намного реже.
Заражение
Малый мучной хрущак – самый распространенный первый промежуточный хозяин на територии Украины и России. Он является мучным вредителем и поэтому обитает везде, где хранятся зерно и мука.
Возбудители гименолепидоза живут в кишечнике крыс и мышей, распространены в теплых климатических условиях. Яйца выходят в составе фекалий этих грызунов, которые затем поедают их вторые промежуточные хозяева – членистоногие (насекомые и др.). Там они созревают в форму под названием цистицеркоид. Но карликовые цепень, в отличии от крысиного, может все свои стадии развития проходить в организме человека. Для него дополнительные хозяева не являются обязательными.
Люди и другие животные заражаются, когда умышленно или нет, съедают материалы, загрязненные насекомыми. В инфицированного человека в организме заканчивается развитие паразитов, поэтому там они могут жить в течении многих лет, если не проводить лечение.
|
|
|
Инфицированный малый мучной хрущак (на фото) может быть легко съеден грызунами и людьми во время поедания мучных изделий, что вызовет заражение гименолепидозом. Так как обычно не хватает термической обработки, чтобы убить паразитов внутри жука, который попал в мучное изделие вместе с мукой.
Карликовым цепнем люди заражаются гораздо чаще, чем крысиным. Потому что в дополнение к распространению через насекомых, гименолепидоз, вызываемый этим паразитом, может передаваться от человека к человеку напрямую через яйца в кале (контактно-бытовым путем). Такое заражение случается гораздо чаще, особенно учитывая то, что яйца карликового цепня сразу являются инфекционными. После заглатывания личинка (онкосфера) выходит из яйца, инкапсулируется в стенке кишечника и развивается в цистицеркоид, а затем во взрослого червя, обходясь без промежуточных хозяев.
В связи с широким распространением карликового цепня и его путями развития, гименолепидоз встречается по всему миру. Степень инфицирования может усиливаться с течением времени, так как эти паразиты способны размножаться, не выходя их хозяина.
|
|
|
Симптомы:
Попадая в кишечник человека черви карликового цепня вызывают воспаление слизистой оболочки. Вследствие этого у воспаленных тканей снижается способность поглощать питательные вещества.
Признаки гименолепидоза могут включать:
l слабость;
l незначительное повышение температуры (до 37,5 0 );
l боли в животе;
l раздражительность;
l потерю аппетита и анорексию;
l понос;
l бледность кожных покровов;
l аллергические реакции на коже;
l зуд вокруг ануса;
l носовой зуд.
Редкие симптомы включают в себя повышенный аппетит, рвоту, тошноту, кровавый понос, сыпь, боль в конечностях, головную боль, головокружение и поведенческие расстройства. Иногда у инфицированных детей возникают эпилептические припадки.
Симптомы у человека обусловлены аллергической реакцией или систематическим токсикозом, вызванными отходами паразита. Тяжесть проявления симптомов зависит от степени зараженности организма. При интенсивной инвазии (более 2000 червей в организме) наблюдаются приступы сильной боли в животе, судороги, потеря сознания, ухудшение памяти.
Однако, очень часто (примерно в 30% случаев) заболевание протекает бессимптомно.
Диагностика
Основным методом диагностики гименолепидоза является микроскопическое исследование яиц возбудителя в фекалиях. Проводить анализ кала на яйца глист целесообразно троекратно с интервалом в 7-10 дней. При этом перед сдачей анализов больному приписывают противогельминтные препараты для интенсивного выделения яиц и частей червей из организма.
В случае неэффективности микроскопических исследований в связи с низким количеством яиц в кале, диагностику проводят методом обогащения. Он дает возможность сконцентрировать большее количество яиц в одном месте в фекалиях. Для этого предварительно специалистом назначается пациенту прием Фенасала.
Лечение
Трудности лечения гименолепидоза связаны с возможностью аутоинвазии (самозаражения). Поэтому терапия может быть длительной.
Эхинококкоз
Эхинококкоз – гельминтное заболевание из группы цестодозов, вызываемое паразитированием в организме человека эхинококка в стадии онкосферы. В мире наибольшая заболеваемость эхинококкозом отмечается в Австралии, Новой Зеландии, Северной Африке, Южной Америке, Южной Европе, Центральной Азии. В России гельминтоз встречается в Поволжье, Приуралье, Ставропольском и Краснодарском крае, Западной Сибири, на Дальнем Востоке. В эндемичных регионах заболеваемость населения эхинококкозом достигает 5-10%. Распространенность эхинококкоза тесно связана с развитием животноводства. Учитывая тот факт, что при эхинококкозе могут поражаться различные внутренние органы, а единственно радикальным методом лечения является операция, заболевание лежит в сфере интересов торакоабдоминальной хирургии, нейрохирургии, кардиохирургии.
Причины эхинококкоза
Эхинококкоз человека вызывается личиночной стадией ленточного гельминта Echinococcus granulosus - лавроцистой. Окончательными хозяевами половозрелых гельминтов выступают животные (собаки, лисицы, волки, львы, рыси и др.), в кишечнике которых паразитируют цестоды. Человек, домашние и дикие травоядные животные (рогатый скот, свиньи, лошади, олени, лоси и др.) являются промежуточными хозяевами личиночных стадий и одновременно биологическим тупиком, поскольку не выделяют яйца эхинококка в окружающую среду и не могут служить источником инвазии.
Взрослые особи эхинококка – это мелкие гельминты длиной 2,5-8 мм и шириной 0,5-10 мм, имеющие головку с четырьмя присосками и двумя рядами крючьев, шейку и несколько члеников. В зрелых члениках содержатся яйца эхинококка с онкосферами и шестикрючной личинкой-зародышем внутри. Онкосферы выживают в большом диапазоне температур (от -30°С до +30°С), несколько месяцев сохраняются в почве, но вскоре погибают под действием солнечного света. Из кишечника окончательного хозяина яйца с испражнениями выделяются во внешнюю среду. Заражение людей эхинококкозом происходит алиментарным (при употреблении загрязненных фекалиями овощей и фруктов, воды) или контактным путем (при разделке туш или контакте с животными, инвазированными эхинококком). Высокий риск заболеваемости эхинококкозом имеют лица, занятые животноводством и уходом за животными (животноводы, охотники, работники скотобоен и др.).
Патогенез эхинококкоза
В ЖКТ человека под действием пищеварительных ферментов оболочка яйца и онкосферы растворяется и наружу выходит личинка. С помощью крючьев она внедряется в слизистую кишки, откуда попадает в венозный кровоток и в портальную систему. Большая часть онкосфер оседает в печени; иногда через нижнюю полую вену онкосферы попадают в правые отделы сердца, а оттуда – в малый круг кровообращения и легкие. Реже через легочные вены и левые отделы сердца зародыши оказываются в большом круге кровообращения и могут быть занесены в любой орган: головной мозг, селезенку, почки, мышцы и др. В результате инвазии примерно в 70-80% случаев развивается эхинококкоз печени, в 15% - эхинококкоз легких, в остальных случаях происходит поражение других органов.
После оседания зародыша эхинококка в том или ином органе начинается пузырчатая или гидатидозная стадия развития паразита. Эхинококковый пузырь представляет собой кисту, покрытую двухслойно оболочкой, состоящей из внутреннего (зародышевого) и наружного (хитинового) слоев. Киста медленно увеличивается в размерах (примерно на 1 мм в месяц), однако спустя годы может достигать гигантских размеров. Внутри эхинококкового пузыря содержится прозрачная или беловатая опалесцирующая жидкость, в которой плавают дочерние пузыри и сколексы. Дочерние пузыри эхинококка могут образовываться и снаружи хитиновой оболочки; их общее количество может достигать 1000.
Проявления эхинококкоза связаны с сенсибилизирующим влиянием паразитарных антигенов и механическим давлением кисты на органы и ткани. Паразитирование эхинококка сопровождается выделением продуктов обмена, что приводит к развитию интоксикации и аллергической реакции замедленного типа. В случае полного разрыва кисты происходит истечение ее содержимого в плевральную или брюшную полость, что может вызвать анафилактический шок. Увеличивающаяся в размерах эхинококковая киста давит на окружающие структуры, нарушая функции пораженного органа. В некоторых случаях развивается нагноение кисты; реже возможно самопроизвольная гибель эхинококка и выздоровление
Симптомы эхинококкоза
Заболевание как правило длительно протекает бессимптомно. Частоэхинококковые кисты обнаруживают во время проведения профилактического обследования при рентгенологическом или ультразвуковом исследовании. При увеличении кисты в размерах появляются симптомы, связанные со сдавлением близлежащих органов и тканей. При расположении в печени появляются боли различной интенсивности в правом подреберье, чувство тяжести, давления, слабость, недомогание, быстрая утомляемость, снижение активности, иногда аллергические реакции, желтуха. Отмечается увеличение печени. При расположении эхинококковой кисты в легком возникают боли в грудной клетке, кашель, одышка. При поражении эхинококком головного мозга наблюдаются головная боль, головокружение, рвота. Возможны параличи, парезы, психические расстройства, судорожные припадки.
Диагностика эхинококкоза
Для диагностики эхинококкоза используют визуализирующие методы исследования - рентген, УЗИ, КТ, МРТ. Пункционная биопсия кисты считается опасной процедурой, так как во время ее проведения может произойти распространение паразитов в окружающие ткани. Иммунологические методы малоинформативны.
Лечение эхинококкоза
Лечение зависит от локализации паразита, клинической картины и общего состояния больного. Хирургическое вмешательство, если оно возможно является основным методом лечения. При этом производят удаление кисты с ушиванием полости, оставшейся после нее.
Профилактика
Необходимо строго соблюдать правила личной гигиены при содержании собак и уходе за ними: обязательно мыть руки после соприкосновения с собакой, не допускать собак к пище человека и к его посуде, проводить профилактические лечение (дегельминтизацию) домашних животных. Бродячие собаки повсеместно подлежат отлову.
Альвеококкоз
Альвеококкоз - паразитарное заболевание, вызываемое личинками ленточного гельминта альвеококка и протекающее с формированием первичного очага в печени. В неосложненной стадии проявления альвеококкоза включают крапивницу, кожный зуд, гепатомегалию, тяжесть и боль в правом подреберье, горечь во рту, отрыжку, тошноту. Осложнениями альвеококкоза могут выступать нагноение паразитарной опухоли, прорыв образования в брюшную или плевральную полости, механическая желтуха, портальная гипертензия, метастазирование альвеококка в головной мозг и легкие. Для диагностики альвеококкоза используется УЗИ и сцинтиграфия печени, ангиография, рентгенография/КТ брюшной полости и грудной клетки. Хирургическое лечение альвеококкоза дополняется противопаразитарной терапией.
Альвеококкоз (альвеолярный или многокамерный эхинококкоз ) – цестодоз, возбудителем которого выступает личиночная стадия гельминта Alveococcus multilocularis, вызывающего опухолевидное поражение печени с последующим инфильтративным ростом или метастазированием в легкие, головной мозг и другие органы. Альвеококкоз человека относится к числу редко встречающихся природно-очаговых гельминтозов , заболеваемость которым в эндемичных районах составляет 0,01-0,08%. Случаи альвеококкоза встречаются в Канаде, США, Европе (Германии, Австрии, Франции, Швейцарии), Азии, России (Якутии, Камчатке, Чукотке, Западной Сибири, Поволжье). Альвеококкозом чаще заражаются лица молодого и среднего возраста, главным образом, занимающиеся охотой.
Причины альвеококкоза
Для человека опасность представляет личиночная стадия гельминта Alveococcus multilocularis, относящегося к плоским червям подсемейства Echinococcine. Половозрелые формы альвеококка по строению близки к эхинококку, однако отличаются количеством крючьев на сколексе (обычно 28–32 шт.), отсутствием боковых ответвлений в матке, расположением полового отверстия в передней части членика. Основное отличие паразитов заключается в строении финны, которая у альвеококка имеет форму гроздьевидных пузырьков, заполненных студенистой массой. Дочерние пузырьки образуются путем почкования и растут наружу, а не внутрь, как у эхинококка.
Взрослый альвеококк имеет размеры 1,6-4 мм, состоит из головки с 4 присосками и крючьями, 2-3-х члеников. В последнем членике располагается шаровидная матка, содержащая около 400 яиц. Ленточный гельминт паразитирует в кишечнике песца, волка, лисицы, собаки, кошки, которые являются основными хозяевами альвеококка. Зрелые яйца с фекалиями животных выделяются в окружающую среду, откуда попадают в организм промежуточных хозяев (мышей, ондатр, речных бобов, нутрий и человека), где протекает личиночное развитие паразита. Заражение человека альвеококкозом может происходить при занесении в рот онкосфер гельминта во время охоты, разделки туш диких животных, снятия и обработки шкур, контакта с домашними питомцами, употребления в пищу лесных ягод и трав, загрязненных яйцами гельминта.
В организме человека личинка альвеококка выходит из яйца и с кровотоком заносится в печень, где почти всегда задерживается. Первичный альвеококкоз других органов встречается крайне редко. В печени личинка трансформируется в пузырек диаметром 2-4 мм, который начинает размножаться путем экзогенного почкования. Постепенно в соединительнотканной строме печени формируется плотная, мелкобугристая паразитарная опухоль диаметром от 0,5 до 30 см и более. На разрезе узел альвеококка имеет вид ноздреватого сыра (или пористого свежего хлеба), состоящего из большого количества хитиновых пузырьков. Аналогично злокачественной опухоли, паразитарный узел способен прорастать в окружающие ткани и органы (сальники, диафрагму, поджелудочную железу, правую почку, надпочечник, легкое и др.), лимфатические пути и кровеносные сосуды, распространяясь с током крови по организму и образуя отдаленные метастазы, чаще всего в головном мозге.
Симптомы альвеококкоза
В развитии альвеококкоза выделяют бессимптомную, неосложненную и осложненную стадии. Характер течения альвеолярного эхинококкоза может быть медленно прогрессирующим, активно прогрессирующим и злокачественным. Доклиническая стадия альвеококкоза может длиться долгие годы (5-10 лет и более). В это время больных беспокоит крапивница и кожный зуд. Выявление альвеококкоза в этот период обычно происходит с помощью УЗИ, выполняемого по поводу другого заболевания. В раннюю манифестную стадию симптомы альвеококкоза малоспецифичны, включают гепатомегалию , тяжесть и тупые боли в правом подреберье, давление в эпигастрии, горечь во рту, тошноту. При осмотре нередко обнаруживается увеличение и асимметрия живота; при пальпации печени определяется плотный узел с неровной бугристой поверхностью. Больные ощущают слабость, ухудшение аппетита, похудание. При альвеококкозе возможны периодические приступы печеночной колики , диспепсические явления .
Наиболее частым осложнением альвеококкоза служит механическая желтуха, обусловленная компрессией желчных путей. В случае присоединения бактериальной инфекции может развиваться абсцесс печени , что сопровождается усилением болей в правом подреберье, появлением гектической лихорадки, ознобов, проливных потов. При прорыве паразитарной полости может развиваться гнойный холангит , перитонит , эмпиема плевры , перикардит , плевропеченочные и бронхопеченочные свищи, аспирационная пневмония . В случае сдавления опухолевым конгломератом ворот печени возникает портальная гипертензия , сопровождающаяся варикозным расширением вен пищевода , пищеводными и желудочными кровотечениями , спленомегалией, асцитом . При заинтересованности почек развивается протеинурия, гематурия, пиурия, присоединяется инфекция мочевыводящих путей. Следствием иммунопатологических процессов служит формирование хронического гломерулонефрита , амилоидоза и хронической почечной недостаточности .
Метастазирование альвеококка чаще всего происходит в головной мозг; в этом случае возникают очаговые и общемозговые симптомы (джексоновские приступы, моно- и гемипарезы, головокружения , головные боли, рвота). Тяжелое и скоротечное течение альвеококкоза наблюдается у пациентов с иммунодефицитом, беременных, лиц, страдающих тяжелыми сопутствующими заболеваниями. Нередко альвеолярный эхинококкоз заканчивается летально.
Диагностика и лечение альвеококкоза
При обследовании больных с подозрением на альвеококкоз выясняется эпидемиологический анамнез (проживание в эндемичных зонах, занятие охотой, сбором дикорастущих ягод, обработка шкурок и тушек диких животных, профессиональные риски и пр.). Для ранних стадий характерны положительные аллергические тесты (эозинофилия, реакция Казони с эхинококковым антигеном). Специфические методы лабораторной диагностики альвеококкоза включают иммунологические реакции (РИГА, РЛА, ИФА ), ПЦР . Для выявления альвеолярного эхинококкоза печени , величины и расположения паразитарного узла используется обзорная рентгенография брюшной полости , УЗИ и допплерография печени . Неинвазивной альтернативой артериографии и спленопортографии является компьютерная томография. В сложных ситуациях используется сцинтиграфия печени , диагностическая лапароскопия .
При подозрении на альвеококкоз исключаются другие очаговые поражения печени: опухоли, гемангиомы , поликистоз , цирроз , эхинококкоз. Для выявления метастазов проводится рентгенография грудной клетки , МРТ головного мозга , УЗИ почек и надпочечников и т. д.
При альвеококкозе печени показано хирургическое лечение, дополненное противопаразитарной терапией. Чаще всего операцией выбора служит резекция печени в пределах здоровых тканей ( сегментэктомия , лобэктомия ), однако радикальное удаление паразитарной опухоли возможно лишь в 15-25% случаев. При невозможности радикального иссечения узла производится его частичная резекция или вылущивание с последующей инфильтрацией химиотерапевтическими препаратами (раствором трипафлавина, формалина) или разрушением паразитарной ткани с помощью криовоздействия. В отдельных случаях используется операция марсупиализации паразитарной каверны, стентирование желчевыводящих протоков . Системная противопаразитарная терапия альвеококкоза осуществляется левамизолом, мебендазолом.
Дата добавления: 2018-08-06; просмотров: 380; Мы поможем в написании вашей работы! |

Мы поможем в написании ваших работ!
