Пристеночные ветви брюшной части аорты
АНАТОМИЯ СЕРДЦА
Полость сердца подразделяется на 4 камеры: 2 предсердия и 2 желудочка. Левое предсердие и левый желудочек составляют вместе левое, или артериальное, сердце по свойству находящейся в нем крови: правое предсердие и правый желудочек составляют правое, или венозное, сердце. Сокращение стенок сердечных камер носит название систолы, расслабление их — диастолы.
Сердце имеет форму несколько уплощенного конуса. В нем различают верхушку, ápex, основание, básis, передневерхнюю и нижнюю поверхности и два края — правый и левый, разделяющие эти поверхности.
Закругленная верхушка сердца, ápex córdis, обращена вниз, вперед и влево, достигая пятого межреберного промежутка; верхушка сердца образуется целиком за счет левого желудочка (рис. 203).
Основание , básis córdis, обращено вверх, назад и направо. Оно образуется предсердиями, а спереди — аортой и легочным стволом. В правом верхнем углу четырехугольника, образованного предсердиями, находится место вхождения верхней полой вены, в нижнем — нижней полой вены; сейчас же влево располагаются места вхождения двух правых легочных вен, на левом краю основания — двух левых легочных вен. Передняя, или грудино-реберная, поверхность сердца, fácies sternocostális, обращена кпереди, вверх и влево и лежит позади тела грудины и хрящей ребер от III до VI.
Венечной бороздой, súlcus coronárius, которая идет поперечно к продольной оси сердца и отделяет предсердия от желудочков, сердце разделяется на верхний участок, образуемый предсердиями, и на больший нижний, образуемый желудочками. Идущая по fácies sternocostális передняя продольная борозда, súlcus interventriculáris antérior, проходит по границе между желудочками, причем большую часть передней поверхности образует правый желудочек, меньшую — левый.
|
|
|
Нижняя, или диафрагмальная, поверхность, fácies diaphragmática, прилежит к диафрагме, к ее сухожильному центру. По ней проходит задняя продольная борозда, súlcus interventriculáris postérior, которая отделяет поверхность левого желудочка (бóльшую) от поверхности правого (меньшей). Передняя и задняя межжелудочковые борозды сердца своими нижними концами сливаются друг с другом и образуют на правом краю сердца, тотчас вправо от верхушки сердца, сердечную вырезку, incisúra ápicis córdis. Края сердца, правый и левый, неодинаковой конфигурации: правый более острый; левый край закругленный, более тупой вследствие большей толщины стенки левого желудочка.
Масса сердца мужчины равна в среднем 300 г (1/215 массы тела), женщины — 220 г (1/250 массы тела).
Камеры сердца предсердия являются воспринимающими кровь камерами (рис. 204), желудочки, напротив, выбрасывают кровь из сердца в артерии.
|
|
|
Правое и левое предсердия отделены друг от друга перегородкой, так же как правый и левый желудочки. Наоборот, между правым предсердием и правым желудочком имеется сообщение в виде правого предсердно-желудочкового отверстия, óstium atrioventriculáre déxtrum; между левым предсердием и левым желудочком — óstium atrioventriculáre sinístrum. Через эти отверстия кровь во время систолы предсердий направляется из полостей последних в полости желудочков.
Правое предсердие, átrium déxtrum, имеет форму куба. Сзади в него вливаются вверху v. cáva supérior и внизу v. cáva inférior, кпереди предсердие продолжается в полый отросток —правое ушко, aurícula déxtra. Правое и левое ушки охватывают основание аорты и легочного ствола. Перегородка между предсердиями, séptum interatriále, поставлена косо. Внутренняя поверхность правого предсердия гладкая, за исключением небольшого участка спереди и внутренней поверхности ушка, где заметен ряд вертикальных валиков от расположенных здесь гребенчатых мышц, músculi pectináti. На перегородке, отделяющей правое предсердие от левого, имеется овальной формы углубление — fóssa ovális.
|
|
|
Между отверстиями верхней и нижней полых вен на задней стенке заметно небольшое возвышение, tubérculum intervenósum, позади верхнего отдела fóssae ovális.
Левое предсердие, átrium sinístrum, прилежит сзади к нисходящей аорте и пищеводу. С каждой стороны в него впадают по две легочные вены; левое ушко, aurícula sinístra, выпячивается кпереди, огибая левую сторону ствола аорты и легочного ствола. В ушке имеются músculi pectináti. В нижнепереднем отделе левое предсердно-желудочковое отверстие, óstium atrioventriculáre sinístrum, овальной формы ведет в полость левого желудочка.
Правый желудочек, ventríulus déxter, имеет форму треугольной пирамиды, основание которой, обращенное кверху, занято правым предсердием, за исключением левого верхнего угла, где из правого желудочка выходит легочный ствол, trúncus pulmonális. Полость желудочка подразделяется на два отдела: ближайший к óstium atrioventriculáre отдел и передневерхний отдел, ближайший к óstium trúnci pulmonális, — cónus arteriósus, который продолжается в легочный ствол.
Ostium atrioventriculáre déxtrum, ведущее из полости правого предсердия в полость правого желудочка, снабжено трехстворчатым клапаном, válva atrioventriculáris déxtra s. válva tricuspidális, который не дает возможности крови во время систолы желудочка возвращаться в предсердие; кровь направляется в легочный ствол. Три створки клапана обозначаются по месту их расположения как cúspis antérior, cúspis postérior и cúspis septális. Свободными краями створки обращены, в желудочек. К ним прикрепляются тонкие сухожильные нити, chórdae tendíneae, которые своими противоположными концами прикреплены к верхушкам сосочковых мышц, músculi papillares. Сосочковые мышцы представляют собой конусовидные мышечные возвышения, верхушками своими выступающие в полость желудочка, а основаниями переходящие в его стенки. В правом желудочке обычно бывают три сосочковые мышцы: передняя, наибольшая но своей величине, дает начало сухожильным нитям к передней и задней створкам трехстворчатого клапана; задняя, меньших размеров, посылает сухожильные нити к задней и перегородочной створкам и, наконец, m. papilláris septális, не всегда имеющаяся мышца, дает сухожильные нити обыкновенно к передней створке. В случае ее отсутствия нити возникают непосредственно из стенки желудочка. В области cónus arteriósus стенка правого желудочка гладкая, на остальном протяжении внутрь вдаются мясистые трабекулы, trabéculae сárnеае.
|
|
|
Кровь из правого желудочка поступает в легочный ствол через отверстие, óstium trúnci pulmonális, снабженное клапаном, válva trúnci pulmonális, который препятствует возвращению крови из легочного ствола обратно в правый желудочек во время диастолы. Клапан состоит из трех полулунных заслонок. Из них одна прикрепляется к передней трети окружности легочного ствола (válvula semilunáris antérior) и две — сзади (válvulae semilunáres déxtra et sinístra). На внутреннем свободном краю каждой заслонки имеется посередине маленький узелок, nódulus válvulae semilunáris, по сторонам от узелка тонкие краевые сегменты заслонки носят название lúnulae válvulae semilunáris. Узелки способствуют более плотному смыканию заслонок.
Левый желудочек, ventrículus siníster, имеет форму конуса, стенки которого по толщине в 2–3 раза превосходят стенки правого желудочка (10–15 мм против 5–8 мм). Эта разница происходит за счет мышечного слоя и объясняется большей работой, производимой левым желудочком (большой круг кровообращения) в сравнении с правым (малый круг). Толщина стенок предсердий соответственно их функции еще менее значительна (2–3 мм). Отверстие, ведущее из полости левого предсердия в левый желудочек, óstium atrioventriculáre sinístrum, овальной формы, снабженолевым предсердно-желудочковым (митральным) клапаном, válva atrioventriculáris sinístra (mitrális), из двух створок которого меньшая расположена слева и сзади (cúspis postérior), большая — справа и спереди (cúspis antérior). Свободными краями створки обращены в полость желудочка, к ним прикрепляются chórdae tendíneae. Músculi papilláres имеются в левом желудочке в числе двух — передняя и задняя; каждая сосочковая мышца дает сухожильные нити как одной, так и другой створке válvae mitrális. Отверстие аорты называется óstium aórtae, а ближайший к нему отдел желудочка — cónus arteriósus.
Клапан аорты , válva aórtae, имеет такое же строение, как и клапан легочного ствола. Одна из заслонок, válvula semilunáris postérior, занимает заднюю треть окружности аорты; другие две, válvulae semilunáres déxtra et sinístra, — правую и левую сторону отверстия. Узелки на их свободных краях, nóduli valvulárum semilunárium aórtae, выражены заметнее, чем на клапанах легочного ствола; имеются также lúnulae válvularum semilunárium aórtae.
Перегородка между желудочками, séptum interventriculáre, представлена главным образом мышечной тканью, pars musculáris, за исключением самого верхнего участка, где имеется лишь фиброзная ткань, покрытая с обеих сторон эндокардом, pars membranáсеa. Pars membranácea соответствует участку неполного развития межжелудочковой перегородки животных. Здесь нередко встречаются аномалии в виде дефектов в перегородке.
Строение стенок сердца
Стенки сердца состоят из 3 оболочек: внутренней — эндокарда, средней — миокарда и наружной — эпикарда, являющегося висцеральным листком перикарда, pericárdium.
Толща стенок сердца образуется главным образом средней оболочкой, миокардом, myocárdium, состоящим из сердечной исчерченной мышечной ткани. Наружная оболочка, epicárdium, представляет серозный покров. Внутренняя оболочка, эндокард, endócardium, выстилает полости сердца.
Миокард , myocárdium, или мышечная ткань сердца, хотя имеет поперечную исчерченность, но отличается от скелетных мышц тем, что состоит не из отдельных многоядерных волокон, а представляет собой сеть одноядерных клеток — кардиомиоцитов. В мускулатуре сердца различают два отдела: мышечные слои предсердия и мышечные слои желудочков. Волокна тех и других начинаются от двух фиброзных колец — ánuli fibrósi, из которых одно окружает óstium atrioventriculáre déxtrum, другое — óstium atrioventriculáre sinístrum. Так как волокна одного отдела, как правило, не переходят в волокна другого, то в результате получается возможность сокращения предсердий отдельно от желудочков. В предсердиях различают поверхностный и глубокий мышечные слои: поверхностный состоит из циркулярно или поперечно расположенных волокон, глубокий — из продольных, которые своими концами начинаются от фиброзных колец и петлеобразно охватывают предсердие. По окружности больших венозных стволов, впадающих в предсердия, имеются охватывающие их циркулярные волокна, как бы сфинктеры. Волокна поверхностного слоя охватывают оба предсердия, глубокие принадлежат отдельно каждому предсердию.
Мускулатура желудочков еще более сложная. В ней можно различить три слоя: тонкий поверхностный слой слагается из продольных волокон, которые начинаются от правого фиброзного кольца и идут косо вниз, переходя и на левый желудочек; на верхушке сердца они образуют завиток, vórtex córdis, загибаясь здесь петлеобразно в глубину и составляя внутренний продольный слой, волокна которого своими верхними концами прикрепляются к фиброзным кольцам. Волокна среднего слоя, расположенные между продольными наружным и внутренним, идут более или менее циркулярно, причем в отличие от поверхностного слоя не переходят с одного желудочка на другой, а являются самостоятельными для каждого желудочка.
Эпикард, epicárdium, покрывает снаружи миокард и представляет собой обычную серозную оболочку, выстланную на свободной поверхности мезотелием.
Эндокард , endocárdium, выстилает внутреннюю поверхность полостей сердца. Он в свою очередь состоит из слоя соединительной ткани с большим числом эластических волокон и гладких мышечных клеток, из расположенного наружнее еще одного слоя соединительной ткани с примесью эластических волокон и из внутреннего эндотелиального слоя, чем эндокард отличается от эпикарда. Эндокард по своему происхождению соответствует сосудистой стенке, а перечисленные слои его — 3 оболочкам сосудов. Все сердечные клапаны представляют складки (дубликатуры) эндокарда.
Описанные особенности строения сердца обусловливают особенности его сосудов, образующих как бы отдельный круг кровообращения — сердечный (третий круг).
Артерии сердца (рис. 209, 210) — аа. coronáriae déxtra et sinístra, венечные артерии, правая и левая, начинаются от bÚlbus aórtae ниже верхних краев полулунных клапанов. Поэтому во время систолы вход в венечные артерии прикрывается клапанами, а сами артерии сжимаются сокращенной мышцей сердца. Вследствие этого во время систолы кровоснабжение сердца уменьшается: кровь в венечные артерии поступает во время диастолы, когда входные отверстия этих артерий, находящиеся в устье аорты, не закрываются полулунными клапанами.

Правая венечная артерия, a. coronária déxtra, выходит из аорты соответственно правой полулунной заслонке и ложится между аортой и ушком правого предсердия, кнаружи от которого она огибает правый край сердца по венечной борозде и переходит на его заднюю поверхность. Здесь она продолжается в межжелудочковую ветвь, r. interventriculáris postérior. Последняя спускается по задней межжелудочковой борозде до верхушки сердца, где анастомозирует с ветвью левой венечной артерии.
Ветви правой венечной артерии васкуляризируют: правое предсердие, часть передней стенки и всю заднюю стенку правого желудочка, небольшой участок задней стенки левого желудочка, межпредсердную перегородку, заднюю треть межжелудочковой перегородки, сосочковые мышцы правого желудочка и заднюю сосочковую мышцу левого желудочка.
Левая венечная артерия, a. coronária sinístra, выйдя из аорты у левой полулунной заслонки ее, также ложится в венечную борозду кпереди от левого предсердия. Между легочным стволом и левым ушком она дает две ветви: более тонкую переднюю, межжелудочковую, ramus interventriculáris antérior, и более крупную левую, огибающую, ramus circumfléxus.
Первая спускается по передней межжелудочковой борозде до верхушки сердца, где она анастомозирует с ветвью правой венечной артерии. Вторая, продолжая основной ствол левой венечной артерии, огибает по венечной борозде сердце с левой стороны и также соединяется с правой венечной артерией. В результате по всей венечной борозде образуется артериальное кольцо, расположенное в горизонтальной плоскости, от которого перпендикулярно отходят ветви к сердцу. Кольцо является функциональным приспособлением для коллатерального кровообращения сердца. Ветви левой венечной артерии васкуляризируют левое предсердие, всю переднюю стенку и большую часть задней стенки левого желудочка, часть передней стенки правого желудочка, передние 2/3 межжелудочковой перегородки и переднюю сосочковую мышцу левого желудочка.
Аорта и ветви ее дуги
Аорта, aórta, представляет основной ствол артерий большого круга кровообращения, выносящий кровь из левого желудочка сердца. В аорте различают следующие три отдела: 1) pars ascéndens aórtae — восходящая часть аорты (развившаяся из trúncus arteriósus), 2) árcus aórtae — дуга аорты — производное 4-й левой артериальной дуги и 3) pars descéndens aórtae — нисходящая часть аорты, которая развивается из дорсального артериального ствола зародыша. Pars ascéndens aórtaeначинается значительным расширением в виде луковицы — búlbus aórtae. Изнутри этому расширению соответствуют три синуса аорты, sinus aórtae, располагающиеся между стенкой аорта и створками ее клапана. Длина восходящей части аорты около 6 см. Вместе с trúncus pulmonális, позади которого она лежит, aórta ascéndens еще покрыта перикардом. Позади рукоятки грудины она продолжается в árcus aórtae, которая загибается назад и влево и перекидывается через левый бронх при самом его начале, затем переходит на уровне IV грудного позвонка в нисходящую часть аорты. Pars descéndens aórtae лежит в заднем средостении сначала влево от позвоночного столба, затем отклоняется несколько вправо, так что при прохождении через hiátus aórticus диафрагмы на уровне XII грудного позвонка ствол аорты располагается впереди позвоночного столба по средней линии. Нисходящая часть аорты до hiátus aórticus носит название pars thorácica aórtae, ниже находясь уже в брюшной полости, — pars abdominális aórtae. Здесь на уровне IV поясничного позвонка она отдает две большие боковые ветви (общие подвздошные артерии) — bifurcátio aórtae (раздвоение) и продолжается далее в таз в виде тонкого стволика (a. sacrális mediána). При кровотечении из нижележащих артерий ствол брюшной аорты прижимают к позвоночному столбу в области пупка, который служит ориентиром уровня аорты, расположенного выше бифуркации ее.
Ветви восходящей части аорты. Так как по закону кратчайшего расстояния ближе всего к аорте лежит сердце, из которого она и выходит, то первыми сосудами, отходящими от аорты, являются ветви ее к сердцу — аа. coronáriae déxtra et sinístra, описание которых дано выше.
Ветви дуги аорты. От вогнутой стороны дуги аорты отходят артерии к бронхам и к вилочковой железе, а от выпуклой стороны дуги идут вверх три ствола, считая справа налево: trúncus brachiocephálicus, a. carótis commúnis sinístra и a. subclávia sinístra.
Плечеголовной ствол
Плечеголовной ствол, trúncus brachiocephálicus, длиной около 3–4 см делится позади правого грудино-ключичного сустава на свои конечные ветви: правую общую сонную и правую подключичную артерии.
Общая сонная артерия
Общая сонная артерия на уровне верхнего края щитовидного хряща или тела подъязычной кости делится на свои конечные a. carótis extérna et a. carótis intérna (бифуркация). Общую сонную артерию прижимают для остановки кровотечения к tubérculum caróticum VI шейного позвонка на уровне нижнего края перстневидного хряща.
Наружная сонная артерия
Наружная сонная артерия, a. carótis extérna, снабжает кровью наружные части головы и шеи, почему и получила название наружной в отличие от внутренней сонной артерии, проникающей в полость черепа. От места своего начала наружная сонная артерия поднимается кверху, проходит кнутри от заднего брюшка m. digástrici и m. stylohyoídeus, прободает околоушную железу и позади шейки мыщелкового отростка нижней челюсти разделяется на свои конечные ветви.
Внутренняя сонная артерия
A. carotis intérna, внутренняя сонная артерия (рис. 221), начавшись от общей сонной артерии, поднимается к основанию черепа и входит в canális caróticus височной кости.
В области шеи она ветвей не дает; в самом начале лежит кнаружи от a. carótis extérna, соответственно развитию из латерально расположенного ствола дорсальной аорты, но вскоре начинает заходить на медиальную поверхность последней. Соответственно изогнутости canális caróticus внутренняя сонная артерия, проходя в нем сперва вертикально, делает затем изгиб в переднемедиальном направлении и у верхушки височной кости входит в полость черепа через forámen lacérum; загибаясь кверху, поднимается по súlcus caróticus клиновидной кости, на уровне дна турецкого седла вновь поворачивает вперед, проходит сквозь толщу пещеристого синуса и у canális ópticus делает последний изгиб кверху и несколько назад, давая здесь свою первую ветвь, a. ophthálmica, после чего прободает твердую и паутинную оболочки и, наконец, делится на свои конечные ветви.
Ветви a. carótis intérnae:
1. Rr. caroticotympánici, проникающие в барабанную полость.
2. A. ophthálmica, глазная артерия, проникает через canális ópticus в полость глазницы вместе с n. ópticus, где она распадается на свои конечные ветви. По пути в глазнице дает ряд ветвей.
Ветви a. ophthálmica: 1) к твердой оболочке головного мозга, анастомозирующие с a. meníngea média (ветвь a. maxiláris из системы a. carótis extérna); 2) к слезной железе a. lacrimális; 3) к глазному яблоку аа. ciliáres, оканчиваются в сосудистой оболочке глаза; среди них a. centrális retínae, проникает в зрительный нерв и вместе с ним разветвляется в сетчатке; 4) к мышцам глазного яблока; 5) к векам аа. palpebráles lateráles et mediáles; 6) к слизистой оболочке носовой полости аа. ethmoidáles antérior et postérior; 7) a. supraorbitális выходит из глазницы через incisúra supraorbitális; 8) a. dorsális nási спускается по краю спинки носа.
3. A cerébri antérior, передняя мозговая артерия, меньшая по величине, направляется вперед и медиально к началу продольной борозды мозга, огибает колено мозолистого тела и тянется по внутренней поверхности полушария мозга назад до начала затылочной доли, отдавая по пути ветви к коре мозга. В начале продольной борозды мозга соединяется с одноименной артерией другой стороны при помощи поперечного ствола, а. соmmúnicans antérior.
4. A. cérebri média, средняя мозговая артерия, направляется в латеральную сторону в глубину латеральной борозды мозга, где на поверхности ínsula начинает делиться на ветви, выходящие на поверхность полушарий и снабжающие кровью наружную поверхность лобной, височной и теменной долей, за исключением задних отделов мозга, получающих кровь из системы a. vertebrális.
5. A. chorioídea, артерия сосудистого сплетения, входит в нижний рог бокового желудочка, оканчиваясь в pléxus chorioídeus.
6. A. commúnicans postérior, задняя соединительная артерия, отходит от a. carótis intérna после отдачи ею глазной артерии, направляется назад и впадает в a. cérebri postérior (из a. vertebrális).
A. commúnicans antérior, начальные участки аа. cérebri anterióres аа. commúmcantes posterióres и аа. cérebri posterióres (из a. vertebrális) образуют вместе в подпаутинном пространстве на основании мозга замкнутое артериальное кольцо — círculus arteriósus cérebri (см. рис. 221).

ВЕТВИ НИСХОДЯЩЕЙ ЧАСТИ АОРТЫ
Соответственно наличию в туловище органов животной (стенки полостей) и растительной (внутренности) жизни все ветви нисходящей аорты делятся на париетальные — к стенкам полостей, rámi parietáles, и висцеральные — к содержимому полостей, т. е. к внутренностям, rámi visceráles.
Ветви грудной части аорты
Грудной отдел нисходящей части аорты, pars thoracica aórtae(производное дорсальной аорты), отдает следующие ветви.
Rámi visceráles:
1. Rámi bronchiáles (для питания легкого как органа) входят в легкие в сопровождении бронхов, несут для лимфатических узлов и ткани легкого артериальную кровь и сливаются с разветвлениями легочных артерий.
2. Rámi esophágeales — к стенкам пищевода.
3. Rámi mediastináles — к лимфатическим узлам и соединительной ткани заднего средостения.
4. Rámi pericardíaci — к перикарду.
Rámi parietáles (рис. 228).
Соответственно сегментарному строению стенок грудной полости имеются сегментарные aa. intercostáles posterióres, 10 пар (III–XII), отходящих от аорты (верхние две отходят от trúncus costocervicális).
В начале межреберных промежутков каждая a. intercostális posterior отдает заднюю ветвь, rámus dorsális, к спинному мозгу и к мышцам и коже спины. Продолжение начального ствола a. intercostális postérior, составляя собственно межреберную артерию, направляется по súlcus cóstae. До угла ребра она прилежит непосредственно к плевре, далее же располагается между mm. intercostáles extérni et intérni и своими окончаниями анастомозирует с rr. intercostáles anterióres, отходящими от a. thorácica intérna. Три нижние межреберные артерии анастомозируют с a. epigástrica supérior. По пути межреберные артерии дают ветви к париетальной плевре и (нижние шесть) к париетальной брюшине, к мышцам, ребрам, коже и у женщин к молочной железе.
Aa. phrénicae superióres, верхние диафрагмальные артерии, разветвляются на верхней поверхности диафрагмы.
Ветви брюшной части аорты
Пристеночные ветви брюшной части аорты, rámi parietáles, парные, за исключением a. sacrális mediána; висцеральные ветви, rámi visceráles, подразделяются на парные и непарные.
Непарные висцеральные ветви
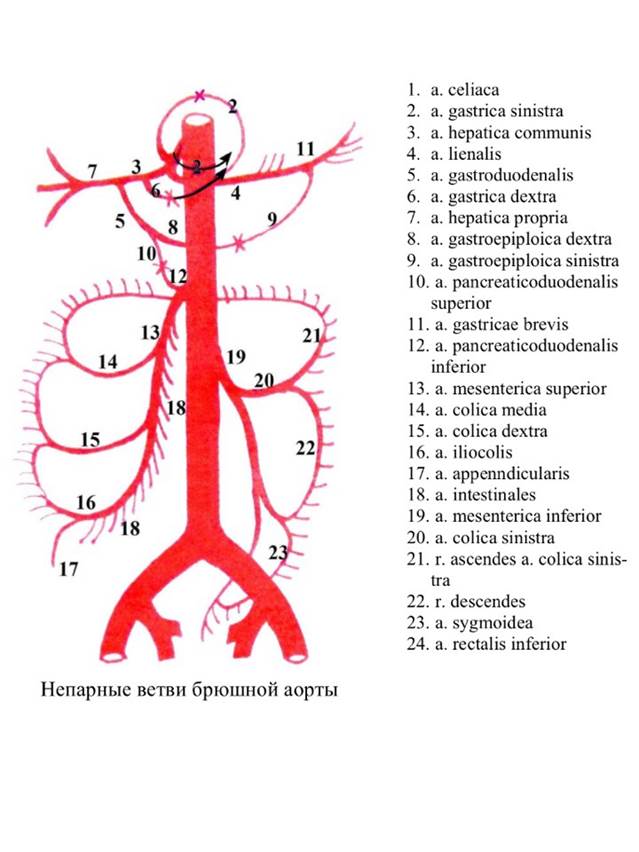
1. Trúncus coelíacus, чревный ствол, короткая (2 см), но толстая артерия, которая отходит на уровне XII грудного позвонка в самом hiátus aórticus диафрагмы, идет вперед над верхним краем páncreas и тотчас делится на три ветви (место деления носит название tripus coelíacus): a. gástrica sinistra, a. hepática commúnis и a. lienális (рис. 229).
A. gástrica sinístra, левая желудочная артерия, идет к малой кривизне желудка, дает ветви как к желудку, так и к pars abdominális esóphagi.
A. hepática commúnis, общая печеночная артерия, идет вдоль верхнего края головки поджелудочной железы к верхнему краю duodéni, отсюда после отдачи a. gastroduodenális (которая может быть множественной) она как a. hepática própria (собственная печеночная артерия) направляется к воротам печени, располагаясь между двумя листками lig. hepatoduodenále, причем в связке она лежит кпереди от v. portáe и слева от dúctus cholédochus. В воротах печени a. hepática própria делится на rámus déxter и rámus siníster; rámus déxter возле места соединения dúctus hepáticus commúnis с dúctus cýsticus отдает артерию желчного пузыря, a. cýstica. От a. hepática commúnis или a. hepática própria отходит ветвь к малой кривизне желудка, a. gástrica déxtra, направляющаяся справа налево навстречу a. gástrica sinístra. Упомянутая выше a. gastroduodenális проходит позади duodenum и делится на две ветви: a. gastroepiplóica déxtra, которая направляется справа налево вдоль большой кривизны желудка, дает ветви к желудку и к сальнику, в передней стенке которого она проходит, и aa. pancreaticoduodenáles superióres, которые разветвляются в головке pancreas и нисходящей части duodéni.
A. lienális, s. splenica, селезеночная артерия, самая крупная из трех конечных ветвей чревного ствола, направляется по верхнему краю поджелудочной железы к селезенке, подходя к которой, распадается на 5–8 конечных ветвей, входящих в ворота селезенки. По пути дает rámi pancreátici.
Близ разделения на конечные ветви селезеночная артерия дает a. gastroepiplóica sinístra, которая вдоль большой кривизны желудка идет слева направо и, соединившись с a. gastroepiplóica déxtra, образует (непостоянную) артериальную дугу, подобную дуге на малой кривизне. От дуги отходят многочисленные веточки к желудку. Кроме того, после отхождения a. gastroepiplóica sinístra от селезеночный артерии к желудку идут многочисленные aa. gástricae bréves, которые могут вполне компенсировать затруднение кровотока в основных четырех артериях желудка. Последние образуют вокруг желудка артериальное кольцо, или венец, состоящий из двух дуг, расположенных по малой (aa. gastricae sinistra et dextra) и большой (aa. gastroepiplóicea sinístra et déxtra) кривизнам. Поэтому их называют также венечными артериями.
2. A. mesentérica supérior, верхняя брыжеечная артерия, отходит от передней поверхности аорты тотчас ниже червного ствола, идет вниз и вперед, в щель между нижним краем поджелудочной железы спереди и горизонтальной частью двенадцатиперстной кишки сзади, входит в брыжейку тонкой кишки и спускается к правой подвздошной ямке.
Ветви, a. mesentéricae superióris: a) a. pancreaticoduodenális infériorнаправляется вправо по вогнутой стороне duodéni навстречу aa. pancreaticoduodenáles superióres; б) aa. intestináles — 10–16 ветвей, которые отходят от a. mesentérica supérior в левую сторону к тощей (aa. jejunáles) и подвздошной (aa. ílei) кишке; по пути они делятся дихотомически и соседними ветвями соединяются другие другом, отчего получается вдоль aa. jejunáles три ряда дуг, а вдоль aa. ílei — два ряда. Дуги являются функциональным приспособлением, обеспечивающим приток крови к кишечнику при любых движениях и положениях его петель. От дуг отходит много тонких веточек, которые кольцеобразно охватывают кишечную трубку; в) а. ileocólica отходит от a. mesentérica supérior вправо, снабжая веточками нижний участок intestínum íleum и слепую кишку и посылая к червеобразному отростку a. appendiculáris, проходящую позади конечного отрезка подвздошной кишки; г) a. cólica déxtra направляется позади брюшины к cólon ascéndens и возле нее делится на две ветви: восходящую (идет вверх навстречу a. cólica média) и нисходящую (спускается навстречу a. ileocólica); от образующихся дуг отходят ветви к прилежащим отделам толстой кишки; д) a. cólica média проходит между листками mesocólon transvérsum и, достигнув поперечной ободочной кишки, делится на правую и левую ветви, которые расходятся в соответствующие стороны и анастомозируют: правая ветвь — с a. cólica déxtra, левая — с a. cólica sinístra (см. далее).
3. A. mesenterica inferior, нижняя брыжеечная артерия, отходит на уровне нижнего края III поясничного позвонка (на один позвонок выше деления аорты) и направляется вниз и несколько влево, располагаясь позади брюшины на передней поверхности левой поясничной мышцы.
Ветви нижней брыжеечной артерии: a) a. colica sinístra делится на две ветви: восходящую, которая идет по направлению к flexúra cóli sinístra навстречу a. cólica média (от a. mesentérica supérior), и нисходящую, которая соединяется с aa. sigmoídeae; б) aa. sigmoídeae, обычно две к cólon sigmoídeum, восходящими ветвями анастомозируют с ветвями a. cólica sinístra, нисходящими — с в) a. rectális supérior. Последняя является продолжением a. mesentérica inférior, спускается в корне брыжейки cólon sigmoídeum в малый таз, пересекая спереди a. ilíaca commúnis sinístra, и распадается на боковые ветви к прямой кишке, вступающие в соединение как с aa. sigmoídeae, так и с a. rectális média (от a. ilíaca intérna).
Благодаря соединению между собой разветвлений aa. cólicae déxtra, média et sinístra и aa. rectáles из a. ilíaca intérna толстая кишка на всем своем протяжении сопровождается сплошной цепью связанных друг с другом анастомозов.
Парные висцеральные ветви
Парные висцеральные ветви отходят в порядке расположения органов, обусловленного их закладкой.
1. A. suprarenális média, средняя надпочечниковая артерия, начинается от аорты возле начала a. mesentérica superior и идет к gl. suprarenális.
2. A. renális, почечная артерия, отходит от аорты на уровне II поясничного позвонка почти под прямым углом и идет в поперечном направлении к воротам соответствующей почки. По калибру почечная артерия почти равна верхней брыжеечной, что объясняется мочеотделительной функцией почки, требующей большого притока крови. Почечная артерия иногда отходит от аорты двумя или тремя стволами и нередко входит в почку множественными стволами не только в области ворот, но и по всему медиальному краю, что важно учитывать при предварительной перевязке артерий во время операции удаления почки. В воротах почки a. renális делится обычно на три ветви, которые в почечном синусе в свою очередь распадаются на многочисленные веточки (см. «Почка»), Правая почечная артерия лежит позади v. cáva inférior, головки поджелудочной железы и pars descéndens duodéni, левая — позади páncreas. V. renális располагается спереди и несколько ниже артерии. От a. renális отходят по направлению вверх к нижней части надпочечника a. suprarenális inférior, а также веточка к мочеточнику.
3. A. testuculáris (у женщин a. ovárica) представляет тонкий длинный стволик, который начинается от аорты тотчас ниже начала a. renális, иногда от этой последней. Такое высокое отхождение артерии, питающей яичко, обусловливается закладкой его в поясничной области, где a. testiculáris возникает по кратчайшему расстоянию от аорты. В дальнейшем, когда яичко опускается в мошонку, вместе с ним удлиняется и a. testicuiáris, которая к моменту рождения спускается по передней поверхности m. psóas májor, отдает ветвь к мочеточнику, подходит к внутреннему кольцу пахового канала и вместе с dúctus déferens достигает яичка, почему и носит название a. testiculáris. У женщины соответствующая артерия, a. ovárica, в паховый канал не направляется, а идет в малый таз и далее в составе lig. suspensórium ovárii к яичнику.
Пристеночные ветви брюшной части аорты
1. A. phrénica inférior, нижняя диафрагмальная артерия, снабжает кровью pars lumbális диафрагмы. Она дает небольшую веточку, a. suprarenális supérior, к надпочечнику.
2. Aa. lumbáles, поясничные артерии, обычно четыре с каждой стороны (пятая иногда отходит от a. sacrális mediána), соответствуют сегментарным межреберным артериям грудного отдела. Снабжают кровью соответствующие позвонки, спинной мозг, мышцы и кожу области поясницы и живота.
3. A. sacrális mediána, срединная крестцовая артерия, непарная, представляет отставшее в развитии продолжение аорты (хвостовая аорта).
4. A. ilíaca commúnis, общая подвздошная артерия.

Правая и левая артерии представляют две конечные ветви, на которые аорта распадается на уровне IV поясничного позвонка несколько влево от средней линии, почему правая общая подвздошная артерия на 6–7 мм длиннее левой. От места раздвоения аорты (bifurcátio aórtae) aa. ilíacae communes расходятся под острым углом (у мужчины угол расхождения равен приблизительно 60°, у женщины в связи с большей шириной таза 68–70°) и направляются вниз и латерально к крестцово-подвздошному сочленению, на уровне которого каждая делится на две конечные ветви: a. ilíaca intérna для стенок и органов таза и a. ilíaca extérna главным образом для нижней конечности.
Гистология
В кровеносной системе различают артерии, артериолы, гемокапилляры, венулы, вены и артериоловенулярные анастомозы. По артериям кровь течет от сердца к органам. По венам кровь притекает к сердцу. Взаимосвязь между артериями и венами осуществляется системой сосудов микроциркуляторного русла.
 Однослойный плоский эпителий, выстилающий изнутри сердце, кровеносные и лимфатические сосуды, имеет собственное название — эндотелий. Его клетки — эндотелиоциты — имеют полигональную форму, обычно удлиненную по ходу сосуда, и связаны друг с другом плотными и щелевыми контактами.
Однослойный плоский эпителий, выстилающий изнутри сердце, кровеносные и лимфатические сосуды, имеет собственное название — эндотелий. Его клетки — эндотелиоциты — имеют полигональную форму, обычно удлиненную по ходу сосуда, и связаны друг с другом плотными и щелевыми контактами.
Стенка сосудов состоит из трех оболочек:
· внутренней оболочки - интимы (tunica interna s. intima);
· средней оболочки - медии (tunica media);
· наружной оболочки - адвентиции (tunica externa s. adventitia).
Их толщина, тканевый состав и функциональные особенности неодинаковы в сосудах разных типов.
Внутренняя оболочка (интима) образована:
· эндотелием (разновидностью плоского однослойного эпителия);
· подэндотелиальным слоем, состоящим из рыхлой соединительной ткани;
· внутренней эластической мембраной.
Средняя оболочка (медия) включает слои циркулярно расположенных гладкомышечных клеток, а также сеть коллагеновых, ретикулярных и эластических волокон.
Наружная оболочка (адвентиция) образована:
· наружной эластической мембраной, которая может быть представлена лишь отдельными волокнами;
· рыхлой волокнистой соединительной тканью, содержащей нервы и сосуды, питающие собственную стенку сосудов - нервы сосудов и сосуды сосудов.
Особенности строения стенки вен:
1. слабое развитие внутренней эластической мембраны, которая часто распадается на сеть волокон;
2. слабое развитие циркулярного мышечного слоя; более частое продольное расположение гладких миоцитов;
3. меньшая толщина стенки по сравнению со стенкой соответствующей артерии, более высокое содержание коллагеновых волокон;
4. неотчетливое разграничение отдельных оболочек;
5. более сильное развитие адвентиции и более слабое - интимы и средней оболочки (по сравнению с артериями);
6. наличие клапанов.




Протезирование/шунтирование

Сосудистые анастомозы
Существует три основных варианта наложения сосудистых анастомозов: конец в конец; конец в бок и бок в бок.
 Наиболее простым в техническом отношении является соединение двух перпендикулярно срезанных концов сосуда (или сосуда и протеза) техникой конец в конец (рис. 3.6).
Наиболее простым в техническом отношении является соединение двух перпендикулярно срезанных концов сосуда (или сосуда и протеза) техникой конец в конец (рис. 3.6).
При этом первый шов накладывают по задней стенке анастомоза, после чего накладывают непрерывный шов. Выполнение описанных анастомозов требует достаточной подвижности сшиваемых концов для адекватного выполнения шва по задней стенке. Кроме того, при сшивании сосудов, срезанных перпендикулярно, высока вероятность стеноза анастомоза. Поэтому чаще всего при выполнении анастомоза конец в конец сшиваемые отрезки срезают не перпендикулярно, а под углом, что позволяет предотвратить сужение анастомоза, а кроме того, облегчить его наложение в случае исходной разницы диаметров сшиваемых отрезков.
При выполнении любого вида сосудистых швов целесообразнее использовать атравматические иглы и монофиламентные нити. Вкол иглы в артериальный сосуд осуществляют изнутри кнаружи (рис. 3.7). Это особенно важно в случае атеросклеротических изменений артериальной стенки, так как такой способ выполнения шва предотвращает отслойку интимы и вворачивание ее в просвет сосуда.
 Анастомоз конец в бок (рис. 3.8) — наиболее часто используемый в сосудистой хирургии вариант пластики. Общими принципами наложения такого вида анастомозов являются следующие. Длина артерио-томического отверстия должна составлять около двух диаметров подшиваемого шунта (аутовена, синтетический протез и др.); проксимальный отрезок подшиваемого шунта срезается под углом, после чего ему придают округлую форму. Это позволяет, с одной стороны, увеличить диаметр анастомоза, а с другой — расположить шунт под необходимым углом относительно артерии.
Анастомоз конец в бок (рис. 3.8) — наиболее часто используемый в сосудистой хирургии вариант пластики. Общими принципами наложения такого вида анастомозов являются следующие. Длина артерио-томического отверстия должна составлять около двух диаметров подшиваемого шунта (аутовена, синтетический протез и др.); проксимальный отрезок подшиваемого шунта срезается под углом, после чего ему придают округлую форму. Это позволяет, с одной стороны, увеличить диаметр анастомоза, а с другой — расположить шунт под необходимым углом относительно артерии.

Рис. 3.7. Правильное (б) и неправильное направление вкола иглы в артериальную (а) и венозную (в) стенки.

Рис. 3.8. Анастомоз конец в бок.
Наиболее редко используемым вариантом сосудистого анастомоза является анастомоз бок в бок (рис. 3.9). Его используют при наложении портокавальных анастомозов, а также при формировании артериовенозных фистул.
Дата добавления: 2021-07-19; просмотров: 64; Мы поможем в написании вашей работы! |

Мы поможем в написании ваших работ!
